Ung thư đại trực tràng – Wikipedia tiếng Việt

Ung thư ruột hay ung thư đại trực tràng là tên gọi chung của ung thư ruột kết và ung thư trực tràng, tức là ung thư phát triển từ ruột kết hay trực tràng (là những phần của ruột già),[1] gây nên bởi sự phát triển bất thường của các tế bào có khả năng xâm lấn hoặc lan rộng ra các bộ phận khác của cơ thể.[2] Dấu hiệu và triệu chứng có thể bao gồm máu trong phân, giảm cân, có sự thay đổi trong nhu động ruột và luôn cảm thấy mệt mỏi.[3]
Hầu hết những nguyên do gây bệnh ung thư ruột là do những yếu tố về lối sống và độ tuổi, với chỉ 1 số ít ít trường hợp là do rối loạn gen di truyền. [ 4 ] [ 5 ] Các yếu tố rủi ro tiềm ẩn gồm có chính sách ăn, bệnh béo phì, hút thuốc, và ít hoạt động giải trí sức khỏe thể chất. [ 4 ] [ 5 ] Những yếu tố về chính sách ăn làm tăng rủi ro tiềm ẩn gồm có thịt đỏ, thịt đã qua giải quyết và xử lý để giữ được lâu, và rượu. [ 4 ] Một yếu tố rủi ro tiềm ẩn là bệnh viêm đường ruột, trong đó gồm có bệnh Crohn và viêm loét đại tràng. [ 4 ] Một số điều kiện kèm theo di truyền hoàn toàn có thể gây ra ung thư ruột gồm có : đa polyp tuyến mái ấm gia đình ( familial adenomatous polyposis – FAP ) và ung thư đại trực tràng di truyền không đa polyp ( hereditary nonpolyposis colorectal cancer – HNPCC ), tuy nhiên, những ca bệnh này ít hơn 5 % tổng những trường hợp. [ 4 ] [ 5 ] Ung thư ruột thường mở màn bằng một khối u lành tính, thường dưới hình thức là một polyp, lâu dần nó sẽ trở thành ung thư. [ 4 ]
Dấu hiệu và triệu chứng[sửa|sửa mã nguồn]
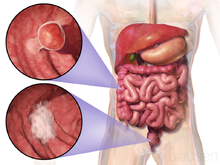 Vị trí và sự Open của hai khối u đại trực tràng
Vị trí và sự Open của hai khối u đại trực tràng
Các dấu hiệu và triệu chứng của ung thư đại trực tràng phụ thuộc vào vị trí của khối u trong ruột, và nó có thể đã lan rộng ra những nơi khác trong cơ thể (di căn). Các dấu hiệu cảnh báo sớm bao gồm: táo bón, đi ngoài phân nhỏ, ra máu, co thắt dạ dày, chán ăn, mệt mỏi, sút cân không rõ nguyên nhân, và buồn nôn hoặc nôn ở một người trên 50 tuổi. Thông thường, các triệu chứng này không phải do ung thư. Các vấn đề sức khỏe khác có thể gây ra một số các triệu chứng này. Ung thư giai đoạn đầu thường không gây đau.[6] Trong khi chảy máu trực tràng hoặc thiếu máu là đặc điểm nguy cơ cao ở những người trên 50 tuổi,[7] các triệu chứng khác thường được mô tả bao gồm giảm cân và thay đổi thói quen đi tiêu thường chỉ liên quan nếu kết hợp với chảy máu.[7][8]
[9][10]
Bạn đang đọc: Ung thư đại trực tràng – Wikipedia tiếng Việt
Hầu hết những bệnh ung thư đại trực tràng là hoàn toàn có thể ngăn, qua giám sát và lối sống lành mạnh .
Những chính sách hiện hành để ngăn ngừa ung thư đại trực tràng gồm có tăng mức tiêu thụ ngũ cốc, trái cây và rau quả, và giảm mức tiêu thụ thịt đỏ. Các dẫn chứng cho chất xơ và những loại trái cây và rau quả tốt cho trực tràng. Tập thể dục giảm nhã nhặn rủi ro tiềm ẩn ung thư trực tràng đại tràng. Ngồi liên tục trong thời hạn dài có tương quan đến tỷ suất tử trận cao do bệnh ung thư ruột kết. Nguy cơ sẽ không bị loại trừ bởi tập thể dục liên tục, nhưng sẽ giảm .
Aspirin và celecoxib Open để làm giảm rủi ro tiềm ẩn ung thư đại trực tràng ở những người có rủi ro tiềm ẩn cao. Tuy nhiên, nó không được khuyến nghị ở những người có rủi ro tiềm ẩn trung bình. Có dẫn chứng về bổ trợ calci nhưng nó không đủ để đưa ra khuyến nghị chắc như đinh. Lượng Vitamin D và máu cấp có tương quan với giảm rủi ro tiềm ẩn ung thư ruột kết .
Khi hơn 80 % ung thư đại trực tràng phát sinh từ những polyp u tuyến, tầm soát ung thư này có hiệu suất cao không riêng gì để phát hiện sớm nhưng cũng để phòng ngừa. Chẩn đoán những trường hợp ung thư đại tràng qua sàng lọc có xu thế xảy ra 2-3 năm trước khi chẩn đoán trường hợp có triệu chứng. Bất kỳ polyp được phát hiện hoàn toàn có thể được gỡ bỏ, thường là bằng nội soi, và do đó ngăn cản chuyển thành ung thư. Sàng lọc có năng lực làm giảm tử trận do ung thư đại trực tràng bằng 60 % .Ba xét nghiệm sàng lọc chính là thử nghiệm phân huyền bí máu, soi đại tràng sigma linh động, và nội soi đại tràng. Trong số ba, chỉ soi đại tràng sigma hoàn toàn có thể không sàng lọc ở phía bên phải của đại tràng, nơi 42 % những khối u ác tính được tìm thấy. nội soi qua một CT quét Open tốt như nội soi tiêu chuẩn để phát hiện bệnh ung thư và u lớn nhưng đắt tiền, tích hợp với phơi nhiễm phóng xạ, và không hề vô hiệu bất kể tăng trưởng không bình thường được phát hiện như nội soi can chuẩn .Xét nghiệm Phân có máu ( FOBT ) của phân thường được khuyến nghị mỗi hai năm và hoàn toàn có thể là địa thế căn cứ vào guaiac hoặc immunochemical. Nếu hiệu quả xét nghiệm FOBT không bình thường được tìm thấy, người tham gia thường được gọi cho một cuộc kiểm tra nội soi theo dõi. Hàng năm để sàng lọc FOBT hai năm một lần làm giảm tỷ suất tử trận ung thư đại trực tràng bằng 16 % và trong số những người tham gia sàng lọc tử trận ung thư đại trực tràng hoàn toàn có thể được giảm lên đến 23 %, mặc dầu nó chưa được chứng tỏ để giảm mọi nguyên do tử trận. Các thí nghiệm Immunochemical là độ đúng mực cao và không cần phải đổi khác chính sách ẩm thực ăn uống hoặc dùng thuốc trước khi thử nghiệm .Các tổ chức triển khai Y tế Hoa Kỳ thường khuyên bạn nên kiểm tra trong độ tuổi từ 50 và 75 năm với soi đại tràng sigma mỗi 5 năm và nội soi đại tràng mỗi 10 năm. Đối với những người có rủi ro tiềm ẩn cao, chiếu thường mở màn vào khoảng chừng 40. Đó là chưa rõ ràng mà của hai giải pháp này là tốt hơn. Nội soi đại tràng hoàn toàn có thể tìm thấy nhiều loại ung thư ở phần tiên phong của ruột già nhưng được phối hợp với hơn ngân sách và nhiều biến chứng hơn. Đối với những người có rủi ro tiềm ẩn trung bình những người đã có một nội soi chất lượng cao với hiệu quả thông thường, những Thương Hội Gastroenterological Mỹ không khuyến nghị bất kể loại sàng lọc trong 10 năm sau khi nội soi đại tràng. Đối với những người trên 75 hoặc những người có tuổi thọ dưới 10 năm, sàng lọc là không nên. Mất khoảng chừng 10 năm sau khi sàng lọc, chỉ có một trong số 1000 người được hưởng lợi .Một số vương quốc có chương trình tầm soát đại trực tràng vương quốc trong đó cung ứng sàng lọc FOBT cho toàn bộ người lớn trong một nhóm tuổi nhất định, thường mở màn từ giữa tuổi 50 và 60. Ví dụ về những nước có sàng lọc có tổ chức triển khai gồm có Vương quốc Anh, Úc và Hà Lan .
Việc điều trị bệnh ung thư ruột / trực tràng nhằm mục đích mục tiêu chữa khỏi hoặc làm chỉ làm giảm cơn đau. Phương pháp chữa bệnh nào được vận dụng thì còn nhờ vào vào những yếu tố khác nhau, gồm có sức đề kháng của người bệnh, cũng như những tiến trình của khối u. Khi ung thư đại trực tràng được phát hiện sớm, phẫu thuật hoàn toàn có thể chữa được bệnh. Tuy nhiên, khi nó được phát hiện ở tiến trình muộn ( đã di căn ), thì ít có năng lực chữa khỏi và thường hướng điều trị cho bệnh nhân sử dụng thuốc giảm đau, để làm giảm những triệu chứng gây ra bởi khối u và giữ người bệnh tự do dễ chịu và thoải mái nhất hoàn toàn có thể .
Nếu ung thư được tìm thấy ở giai đoạn rất sớm, nó có thể được loại bỏ trong quá trình nội soi đại tràng. Đối với những người bị ung thư khu trú, điều trị thích hợp nhất là hoàn thành phẫu thuật cắt bỏ với biên độ thích hợp. Điều này hoặc có thể được thực hiện bởi phẫu thuật bụng mở hoặc đôi khi phẫu thuật nội sao. Đại tràng có thể được nối lại hoặc có thể có một thông ruột kết (thiết bị nối ra ngoài).
Xem thêm: Đại Tràng Nhất Nhất | BvNTP
Nếu chỉ có một vài di căn trong gan hoặc phổi cũng hoàn toàn có thể được gỡ bỏ. Đôi khi hóa trị liệu được sử dụng trước khi phẫu thuật để thu nhỏ những bệnh ung thư trước khi cố gắng nỗ lực để vô hiệu nó. Hai nơi thông dụng nhất của sự tái phát của ung thư đại trực tràng là gan và phổi .
 A diagram of a local resection of early stage colon cancer
A diagram of a local resection of early stage colon cancer
 Hình về phẫu thuật ung thư
Hình về phẫu thuật ung thư
Trong cả hai căn bệnh ung thư ruột kết và trực tràng, hóa trị hoàn toàn có thể được sử dụng ngoài để phẫu thuật trong những trường hợp nhất định. Các quyết định hành động để thêm hóa trị liệu trong quản trị của ruột kết và ung thư trực tràng phụ thuộc vào vào tiến trình của bệnh .Trong tiến trình I ung thư ruột kết, không có hóa trị liệu được chỉ định, và phẫu thuật là điều trị dứt khoát. Vai trò của hóa trị liệu trong Giai đoạn II ung thư đại tràng là gây tranh cãi, và thường không được phân phối trừ những yếu tố rủi ro tiềm ẩn như T4 khối u hoặc không vừa đủ hạch lấy mẫu được xác lập. Nó cũng được biết rằng những bệnh nhân triển khai những không bình thường của thay thế sửa chữa gen không tương thích không được hưởng lợi từ hóa trị. Đối với quá trình III và IV Giai đoạn ung thư ruột kết, hóa trị liệu là một phần không hề thiếu trong điều trị .Nếu ung thư đã lan đến những hạch bạch huyết hoặc những cơ quan xa, đó là trường hợp với quy trình tiến độ III và IV quy trình tiến độ ung thư ruột kết tương ứng, những đại lý hóa trị thêm fluorouracil, capecitabine hoặc oxaliplatin làm tăng tuổi thọ. Nếu những hạch bạch huyết không có ung thư, những quyền lợi của hóa trị liệu đang gây tranh cãi. Nếu ung thư di căn là thoáng rộng hoặc unresectable, điều trị sau đó giảm nhẹ. Điển hình là trong toàn cảnh này, 1 số ít loại thuốc hóa trị liệu khác nhau hoàn toàn có thể được sử dụng. Thuốc hóa trị cho thực trạng này hoàn toàn có thể gồm có capecitabine, fluorouracil, irinotecan, oxaliplatin và UFT. Các loại thuốc capecitabine và fluorouracil hoàn toàn có thể hoán đổi, với capecitabine là một thuốc uống trong khi fluorouracil là một loại thuốc tiêm tĩnh mạch. Thuốc chống tạo mạch như bevacizumab thường được thêm vào trong liệu pháp tiên phong. Một nhóm thuốc được sử dụng trong những thiết lập dòng thứ hai là chất ức chế thụ thể yếu tố tăng trưởng biểu bì, trong đó hai FDA đồng ý chấp thuận những điều là Cetuximab và panitumumab .Sự độc lạ chính trong việc tiếp cận với ung thư quá trình trực tràng thấp là sự phối hợp của xạ trị. Thông thường, nó được sử dụng tích hợp với hóa trị liệu trong một thời trang hỗ trợ để được cho phép phẫu thuật cắt bỏ, vì thế mà sau cuối là mở thông ruột kết là không thiết yếu. Tuy nhiên, nó hoàn toàn có thể không được hoàn toàn có thể có trong những khối u nằm thấp, trong trường hợp đó, một thông ruột kết thường trực hoàn toàn có thể được nhu yếu. Ung thư trực tràng quá trình IV được giải quyết và xử lý tựa như như tiến trình IV ung thư ruột kết .
Trong khi một sự phối hợp của bức xạ và hóa trị hoàn toàn có thể có ích cho bệnh ung thư trực tràng, sử dụng trong ung thư đại tràng không phải là thói quen do sự nhạy cảm của ruột với bức xạ. Cũng như so với hóa trị, xạ trị hoàn toàn có thể được sử dụng trong những hỗ trợ và tái thiết lập cho một số ít quá trình của ung thư trực tràng .
Tại châu Âu, tỷ lệ sống sót sau năm năm đối với ung thư đại trực tràng là ít hơn 60%. Tại các nước phát triển khoảng một phần ba trong số những người mắc bệnh chết.
Tỉ lệ sống sót tương quan trực tiếp đến việc phát hiện và loại ung thư, nhưng nhìn chung là thấp cho bệnh ung thư đã có triệu chứng, vì chúng thường tăng trưởng khá nhanh. Tỷ lệ sống sót để phát hiện quá trình sớm là cao khoảng chừng năm lần so với bệnh ung thư quy trình tiến độ cuối. Những người có một khối u không vi phạm niêm mạc áo cơ ( TNM tiến trình Tis, N0, M0 ) có tỷ suất sống sót sau năm năm là 100 %, trong khi những người có ung thư xâm lấn của T1 ( bên trong lớp dưới niêm mạc ) hoặc T2 ( trong cơ bắp layer ) có một tỷ suất sống sau năm năm trung bình khoảng chừng 90 %. Những người có một khối u xâm lấn hơn nhưng không có nút tham gia ( T3-4, N0, M0 ) có tỷ suất sống sau năm năm trung bình khoảng chừng 70 %. Bệnh nhân có hạch vùng dương ( bất kể T, N1-3, M0 ) có một tỷ suất sống sau năm năm trung bình khoảng chừng 40 %, trong khi những người có di căn xa ( bất kỳ T, bất kể N, M1 ) có một tỷ suất sống sót sau năm năm trung bình khoảng chừng 5 % .Theo thống kê của Thương Hội Ung thư Mỹ vào năm 2006, hơn 20 % những người bị ung thư đại trực tràng đến chăm nom y tế khi bệnh đã tiến ( quy trình tiến độ IV ), và lên đến 25 % của nhóm này sẽ bị cô lập di căn gan đó là có năng lực cắt bỏ. Trong nhóm này, những người trải qua chữa trị cắt bỏ có hiệu quả sống sót năm năm là một phần ba những trường hợp .
Liên kết ngoài[sửa|sửa mã nguồn]
Tiếng Anh
Source: https://trangdahieuqua.com
Category: Chăm sóc body


